А.В.Смирнов
ГУ Институт ревматологии РАМН, Москва
Боль в плечевом суставе является одной из наиболее частых причин, с которой пациенты обращаются к врачам различного профиля. Врачи должны отдифференцировать поражение самого плечевого сустава или периартикулярных мягких тканей и другие внесуставные поражения, вызывающие иррадиирующие боли в плечевом суставе. К таким заболеваниям можно отнести изменения органов грудной клетки, неврологические и сосудистые заболевания, метастатические поражения костей и мягких тканей. Плечевые суставы могут быть местами начальных проявлений многих системных воспалительных ревматических заболеваний. Патологические изменения в плечевых суставах можно разделить на заболевания, поражающие костно-хрящевые структуры сустава, и на заболевания, которые проявляются изменениями в связках и периартикулярных мягких тканях. К наиболее частым заболеваниям плечевого сустава можно отнести системные воспалительные артриты, артрозы, асептические некрозы плечевых головок, септические артриты, подвывихи плечевых суставов. К заболеваниям, связанным с поражением периартикулярных мягких тканей, относят плечелопаточные периартриты (ПЛП), различные виды тендинитов, в том числе кальцифицированные тендиниты и бурситы, разрывы манжеты ротаторов плечевой кости, поражение акромиально-ключичного и клювовидно-ключичного сочленений.
Рентгенологическая диагностика ПЛП
Рентгенологическая диагностика ПЛП складывается из признаков поражения проксимального отдела плечевой кости и периартикулярных мягких тканей, окружающих плечевой сустав.
К рентгенологическим симптомам поражения плечевой кости относятся остеосклероз, неровность и/или нечеткость контура кости, деформация, остеофиты в местах прикрепления связок к большому бугорку (рис. 1). Локальный, в области большого бугорка, или околосуставной остеопороз, единичные или множественные кистовидные просветления костной ткани в области большого бугорка и плечевой головки могут дополнять общую картину поражения костей. Согласно данным Р.А.Зулкарнеева [1] остеопороз и кисты сочетаются у 75% больных ПЛП. Остеопороз участка кости, прилегающего к большому бугорку, относится к местным патологическим процессам, характеризующим локальные изменения в области большого бугорка. Околосуставной остеопороз плечевой головки или распространенный остеопороз плечевой кости и лопатки можно расценить как проявление системных изменений в скелете, связанных с ПЛП или с другими заболеваниями. К этим заболеваниям можно отнести остеохондроз шейного отдела позвоночника с признаками шейного радикулита и поражением вегетативной нервной системы и стойкое ограничение подвижности плечевого сустава – “замороженное плечо”. Кистовидные просветления костной ткани могут быть различными по форме и размерам, со склеротическим ободком, отделяющим кисту от окружающих костных тканей. Кисты на фоне остеопороза определяются наиболее четко.
Рентгенологическая диагностика ПЛП складывается из признаков поражения проксимального отдела плечевой кости и периартикулярных мягких тканей, окружающих плечевой сустав.
К рентгенологическим симптомам поражения плечевой кости относятся остеосклероз, неровность и/или нечеткость контура кости, деформация, остеофиты в местах прикрепления связок к большому бугорку (рис. 1). Локальный, в области большого бугорка, или околосуставной остеопороз, единичные или множественные кистовидные просветления костной ткани в области большого бугорка и плечевой головки могут дополнять общую картину поражения костей. Согласно данным Р.А.Зулкарнеева [1] остеопороз и кисты сочетаются у 75% больных ПЛП. Остеопороз участка кости, прилегающего к большому бугорку, относится к местным патологическим процессам, характеризующим локальные изменения в области большого бугорка. Околосуставной остеопороз плечевой головки или распространенный остеопороз плечевой кости и лопатки можно расценить как проявление системных изменений в скелете, связанных с ПЛП или с другими заболеваниями. К этим заболеваниям можно отнести остеохондроз шейного отдела позвоночника с признаками шейного радикулита и поражением вегетативной нервной системы и стойкое ограничение подвижности плечевого сустава – “замороженное плечо”. Кистовидные просветления костной ткани могут быть различными по форме и размерам, со склеротическим ободком, отделяющим кисту от окружающих костных тканей. Кисты на фоне остеопороза определяются наиболее четко.
Вторым видом патологических изменений при ПЛП является отложение солей кальция в мягкие ткани плечевого сустава. Наиболее часто кальцификаты определяются в толще сухожилия надостной мышцы. На рентгенограмме при этом обызвествления будут видны рядом с большим бугорком или несколько выше его (рис. 2). При поражении сухожилия подостной мышцы тень кальцификата располагается несколько ниже большого бугорка, а если кнаружи от него, тогда можно говорить о поражении слизистой оболочки сумки плечевого сустава. Кроме этих основных мест, где определяются кальцификаты, соли кальция также откладываются в мышцах, в коракоакромиальной и коракоключичной связках. Cоли кальция чаще всего откладываются в толще сухожилий наружных ротаторов плеча. Кальцификаты способны мигрировать в толще мягких тканей плеча из сухожилий наружных ротаторов плеча кнаружи, в сторону субакромиальной сумки или кнутри, в полость плечевого сустава. Характерным признаком является отсутствие параллелизма между клиническими симптомами и рентгенологической картиной ПЛП. Крупные кальцификаты в мягких тканях, выявляемые на рентгенограммах, могут протекать бессимптомно, в то время как небольшие и слабовыраженные кальцификаты протекают с выраженным болевым синдромом и резким ограничением подвижности в суставе. Кальцификация может быть двусторонней, при том что боли и ограничение движений определяются только в одном суставе. Кальцификаты в мягких тканях имеют разнообразную форму и размеры. Они могут быть в виде нечетких линейных теней или мелких округлых образований в области большого бугорка или достигать крупных размеров (до 3–4 см в длину и 1–2 см в ширину), с четкими, ровными или неровными контурами, гомогенной структуры и высокой плотности, сопоставимой с плотностью кортикальной кости. Часто отложения кальция не представляют собой гомогенную массу, где сочетаются как участки повышенной, так и пониженной плотности.
Рис. 1. Больная Я., 68 лет. Диагноз: плечелопаточный периатрит. Множественные остеофиты в месте прикрепления связок к большому бугорку плечевой кости. Кальцификат в мягких тканях линейной формы под акромиальным отростком лопатки. Линейный кальцификат ниже суставного отростка лопатки. Крупное кистовидное просветление в области большого бугорка. Остеофиты на краях суставных поверхностей в акромиально-ключичном сочленении.
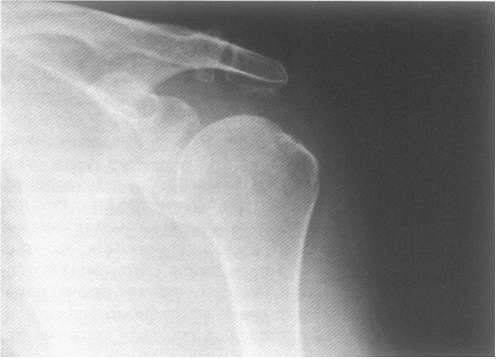
Рис. 2. Больная П., 45 лет. Диагноз: плечелопаточный периартрит. “Каменный” бурсит. В мягких тканях над большим бугорком плечевой головки определяется овальной формы кальцификат гомогенной костной плотности.
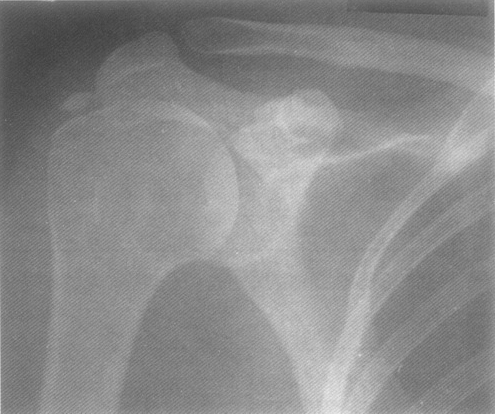
Рис. 3. Больная В., 31 год. Диагноз:ревматоидный артрит. Резко сужена щель сустава. Множественные кисты в плечевой головке. Эрозии суставных поверхностей. Субхондральный остеосклероз. Подвывих плечевой кости кверху. Остеофиты на краях суставных поверхностей.
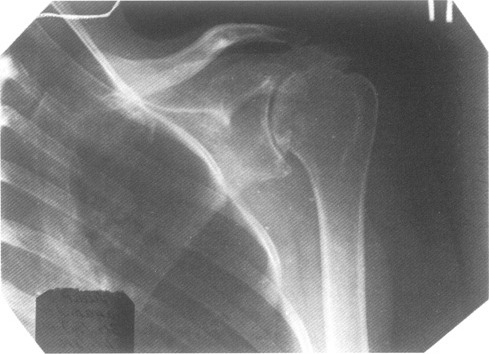
Рис. 4. Та же больная, что и на рис. 3. Отрицательная динамика рентгенологических изменений через 9 мес.
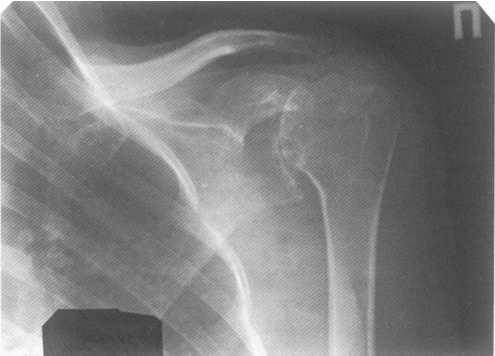
Рис. 5. Больная К., 23 года. Диагноз: системная красная волчанка. Асептический некроз левой плечевой головки. Щель плечевого сустава не сужена. Уплощение и неровность контура суставной поверхности, уменьшение в объеме плечевой головки. Выраженный субхондральный остеосклероз. Кальцификаты в мягких тканях. Остеофиты на краях суставных поверхностей.
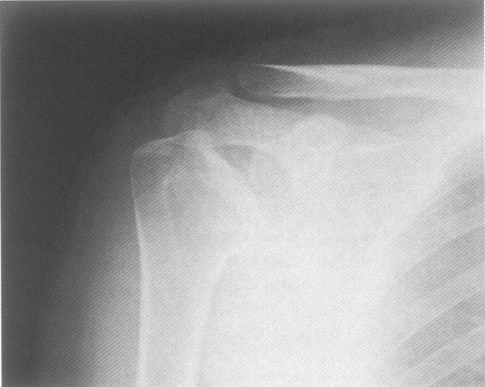
Рис. 6. Больная Н., 38 лет. Диагноз: системная красная волчанка. Асептический некроз левой плечевой головки. Щель плечевого сустава не сужена. Суставная поверхность плечевой головки неровная. Деформация плечевой головки. Субхондральный остеосклероз. Кистовидная перестройка костной структуры. Кальцификаты в мягких тканях под акромиальным отростком лопатки.
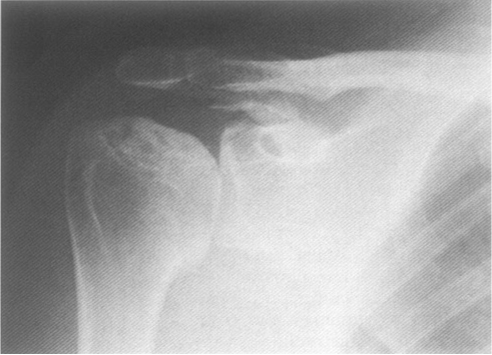
При описании рентгенограмм плечевых суставов у больных с ПЛП обращают в основном внимание на костные изменения в области большого бугорка и часто не замечают патологических изменений в области вершины акромиального отростка лопатки, по нижней поверхности которого можно увидеть аналогичные бугорковым поражения кости: остеосклероз, неровность поверхности кости, остеофиты. Предлагается рассматривать эти изменения как единое целое при ПЛП и пользоваться терминами “акромиобугорковый артроз” или “артроз субакромиального сустава” [2].
Рентгенологические проявления ПЛП часто сочетаются с признаками деформирующего артроза акромиально-ключичного сочленения, основными симптомами которого являются сужение суставной щели, остеофиты на краях суставных поверхностей, неровность суставных поверхностей и субхондральный остеосклероз. В области верхнего или нижнего края суставной щели могут быть обнаружены небольшие кальцинаты в мягких тканях.
В комплекс рентгенологического обследования при ПЛП необходимо включать рентгенографию шейного отдела позвоночника в двух стандартных проекциях. Остеохондроз шейного отдела позвоночника часто сочетается с ПЛП, но не менее часто обнаруживаются и иррадиирующие боли в плечевом суставе при развитии шейного плексита. Отсутствие рентгенологических изменений при болях в плечевых суставах является прямым показанием к обследованию шейного отдела позвоночника.
При стандартной рентгенографии плечевых суставов в прямой проекции можно не обнаружить известковых теней в мягких тканях, так как кальцификаты могут быть расположены позади большого бугорка. В этом случае необходимо производить многопроекционное исследование сустава в положении внутренней и наружной ротации плечевого сустава. При “замороженном плече” можно менять положение рентгеновской трубки относительно плечевого сустава. В наиболее сложных случаях ПЛП необходимо расширять методы диагностики, включая компьютерную томографию и магнитно-резонансную томографию области плечевого сустава.
Рентгенологическая диагностика артрита плечевого сустава
Артрит плечевого сустава достаточно часто обнаруживается у больных с ревматическими заболеваниями.
Наиболее часто артрит плечевого сустава развивается у больных с ревматоидным артритом (РА). На обзорной рентгенограмме плечевого сустава в начале заболевания определяется околосуставной остеопороз, единичные или множественные кистовидные просветления костной ткани, расположенные в субхондральном отделе плечевой головки и плечевого отростка лопатки или в центральных отделах плечевой головки (рис. 3). Кистовидные просветления могут чередоваться с участками остеосклероза. На более поздних стадиях артрита плечевого сустава прогрессирующая деструкция суставного хряща плечевой головки и суставного отростка лопатки приводит к распространенному и выраженному сужению суставной щели (рис. 4). Эта стадия артрита сочетается с формированием крупных кистовидных просветлений костной ткани и появлением небольшого субхондрального остеосклероза на сочленяющихся суставных поверхностях костей. Эрозии суставных поверхностей могут быть единичными или множественными, распространяющиеся на всем протяжении суставных поверхностей плечевой головки и суставной поверхности плечевого отростка лопатки. Типичным для РА является крупная эрозия в области верхнего края суставной поверхности плечевой головки на границе с большим бугорком, которая может быть причиной перелома с передним смещением плечевой кости. Дальнейшая деструкция костей и суставных поверхностей плечевого сустава приводит к расширению и углублению существующих эрозий и появлению новых эрозий на значительном протяжении поверхности костей. На этом фоне появляются выраженные деформации костей с подвывихами и вывихами плечевых головок.
Артрит плечевого сустава достаточно часто обнаруживается у больных с ревматическими заболеваниями.
Наиболее часто артрит плечевого сустава развивается у больных с ревматоидным артритом (РА). На обзорной рентгенограмме плечевого сустава в начале заболевания определяется околосуставной остеопороз, единичные или множественные кистовидные просветления костной ткани, расположенные в субхондральном отделе плечевой головки и плечевого отростка лопатки или в центральных отделах плечевой головки (рис. 3). Кистовидные просветления могут чередоваться с участками остеосклероза. На более поздних стадиях артрита плечевого сустава прогрессирующая деструкция суставного хряща плечевой головки и суставного отростка лопатки приводит к распространенному и выраженному сужению суставной щели (рис. 4). Эта стадия артрита сочетается с формированием крупных кистовидных просветлений костной ткани и появлением небольшого субхондрального остеосклероза на сочленяющихся суставных поверхностях костей. Эрозии суставных поверхностей могут быть единичными или множественными, распространяющиеся на всем протяжении суставных поверхностей плечевой головки и суставной поверхности плечевого отростка лопатки. Типичным для РА является крупная эрозия в области верхнего края суставной поверхности плечевой головки на границе с большим бугорком, которая может быть причиной перелома с передним смещением плечевой кости. Дальнейшая деструкция костей и суставных поверхностей плечевого сустава приводит к расширению и углублению существующих эрозий и появлению новых эрозий на значительном протяжении поверхности костей. На этом фоне появляются выраженные деформации костей с подвывихами и вывихами плечевых головок.
Артрит плечевого сустава протекает без формирования выраженных остеосклеротических изменений в области сочленяющихся суставных поверхностей и без образования крупных остеофитов на краях суставных поверхностей. Небольшие остеофиты на краях суставов выявляются у больных с длительно протекающим артритом плечевых суставов и указывают на развитие в этом суставе вторичного остеоартроза.
РА плечевого сустава часто сочетается с поражением периартикулярных мягких тканей. К ним можно отнести подакромиальный бурсит, тендиниты и разрывы манжеты ротаторов плечевой кости. Атрофия манжеты ротаторов плеча или их разрывы – часто выявляемые изменения при длительно протекающем РА вследствие поражения паннусом связочного аппарата плечевых суставов. Эти изменения на рентгенограммах проявляются значительным смещением плечевой головки относительно суставного отростка лопатки, сужением пространства между верхней частью плечевой головки и нижней частью акромиального отростка лопатки, остеосклерозом и формированием кист. Данные рентгенологические изменения также могут быть обнаружены и у больных с другими воспалительными и невоспалительными заболеваниями, но комбинация переднего подвывиха плечевой головки по отношению к суставному отростку лопатки и диффузного сужения суставной щели плечевого сустава является типичной для РА. В отдельных случаях РА плечевого сустава могут формироваться одна синовиальная киста или более в окружающих мягких тканях, которые лучше диагностируются при ультразвуковом исследовании сустава или магнитно-резонансной томографии (МРТ).
Наряду с поражением плечевого сустава можно выявить артрит в акромиально-ключичном сочленении, рентгенологические изменения в котором будут сходными с изменениями в плечевом суставе, при этом изменения в этих суставах взаимосвязаны. При РА в акромиально-ключичных сочленениях могут быть обнаружены как односторонние, так и двусторонние изменения. Утолщение мягких тканей в переднем отделе сустава, околосуставной остеопороз и эрозии суставных поверхностей, которые вначале появляются в области суставной поверхности ключицы, являются ранними симптомами артрита. В дальнейшем могут появляться крупные эрозии суставной поверхности ключицы и менее часто в акромиальном отростке лопатки. Эрозированная поверхность ключицы имеет неровные контуры и может быть равномерно суженной в области суставного конца. Суставная поверхность акромиального отростка чаще подвержена остеолитическим изменениям костей. По нижнему краю акромиального отростка лопатки могут выявляться периоститы и неровность костного контура, что является влиянием воспаленной синовиальной оболочки в субакромиальной (субдельтовидной) слизистой оболочке сумки. Изменения синовиальной оболочки в суставах и их заворотах могут быть выявлены при МРТ и артрографии плечевого сустава. Артрит в акромиально-ключичном сочленении может сопровождаться разрывом связок, капсулы и подвывихом в суставе, суставная щель при этом расширяется.
При РА эрозии могут быть обнаружены вдоль нижней поверхности дистальной части ключицы. Обычно эти изменения выявляются на 2–4 см от суставной поверхности ключицы и связаны с изменениями в области клювовидного отростка лопатки.
Плечевой сустав является вторым по значимости периферическим суставом, наиболее часто вовлекающимся в патологический процесс при анкилозирующем спондилоартрите (АС) [3]. Двустороннее поражение плечевых суставов также относится к частым проявлениям АС. Основными рентгенологическими симптомами артрита плечевого сустава при АС являются пороз костей, сужение суставной щели, эрозии суставных поверхностей сочленяющихся костей, разрывы манжеты ротаторов плеча. Множественные деструктивные изменения суставной поверхности плечевой головки, особенно в верхненаружном отделе в сочетании с периартикулярными изменениями и небольшим подвывихом плечевой кости кверху приводят к появлению симптома “топорика” проксимального отдела плечевой кости. Атрофия или разрыв манжеты ротаторов плеча приводят к подвывихам плечевых костей кверху.
Поражения акромиально-ключичных сочленений при болезни Бехтерева (ББ) чаще двусторонние и сходны по своим патологическим проявления с изменениями при РА. При ББ может быть обнаружена резорбция дистального конца ключицы. Поражение клювовидно-ключичного сустава связано с энтезопатией в месте прикрепления связки, воспалением в синовиальной сумке или поражением самого сустава. Отличительным свойством рентгенологических изменений при ББ является сочетание эрозивных и пролиферативных изменений в суставах и местах прикрепления связок, что дает возможность проведения дифференциального диагноза с другими воспалительными и невоспалительными заболеваниями и постановки правильного диагноза.
Рентгенологическая диагностика артроза плечевого сустава
Плечевой сустав не относится к типичным для развития первичного остеоартроза (ОА) суставам. Наличие рентгенологических симптомов артроза в суставе указывает на вторичный характер изменений, которые являются следствием в первую очередь травматических повреждений как в костно-хрящевой части сустава, так и при поражениях периартикулярных мягких тканей (микротравматизация тканей при длительной тяжелой физической нагрузке на сустав, некоторых профессиональных заболеваниях, спортивной травме, при задних подвывихах плечевой кости), после хирургических вмешательств, а также воспалительных и невоспалительных изменений в плечевом суставе. К последним можно отнести РА, ББ, группу микрокристаллических артритов, охроноз, дисплазию костей плечевого сустава, изменения при отдельных неврологических и гематологических заболеваниях. К основным рентгенологическим симптомам ОА относятся остеофиты на краях суставных поверхностей, незначительное сужение суставной щели, единичные кистовидные просветления костной ткани со склеротическим ободком, в разной степени выраженности остеосклерозом субхондрального отдела костей. Истончение суставного хряща в первую очередь происходит в центральном отделе плечевой головки, в месте наибольшего соприкосновения с суставной поверхностью лопатки. Кистовидные просветления костной ткани обнаруживаются в субхондральном отделе сочленяющихся поверхностей костей. Краевые остеофиты чаще выявляются на нижнем крае суставной поверхности плечевой головки. Внутрисуставные включения для ОА плечевых суставов не характерны. Дегенеративные изменения в плечевом суставе могут быть связаны с подакромиальной “шпорой” или остеофитом.
Плечевой сустав не относится к типичным для развития первичного остеоартроза (ОА) суставам. Наличие рентгенологических симптомов артроза в суставе указывает на вторичный характер изменений, которые являются следствием в первую очередь травматических повреждений как в костно-хрящевой части сустава, так и при поражениях периартикулярных мягких тканей (микротравматизация тканей при длительной тяжелой физической нагрузке на сустав, некоторых профессиональных заболеваниях, спортивной травме, при задних подвывихах плечевой кости), после хирургических вмешательств, а также воспалительных и невоспалительных изменений в плечевом суставе. К последним можно отнести РА, ББ, группу микрокристаллических артритов, охроноз, дисплазию костей плечевого сустава, изменения при отдельных неврологических и гематологических заболеваниях. К основным рентгенологическим симптомам ОА относятся остеофиты на краях суставных поверхностей, незначительное сужение суставной щели, единичные кистовидные просветления костной ткани со склеротическим ободком, в разной степени выраженности остеосклерозом субхондрального отдела костей. Истончение суставного хряща в первую очередь происходит в центральном отделе плечевой головки, в месте наибольшего соприкосновения с суставной поверхностью лопатки. Кистовидные просветления костной ткани обнаруживаются в субхондральном отделе сочленяющихся поверхностей костей. Краевые остеофиты чаще выявляются на нижнем крае суставной поверхности плечевой головки. Внутрисуставные включения для ОА плечевых суставов не характерны. Дегенеративные изменения в плечевом суставе могут быть связаны с подакромиальной “шпорой” или остеофитом.
ОА плечевых суставов развивается при разрыве манжеты ротаторов плеча. Основными рентгенологическими симптомами являются смещение плечевой головки кверху относительно суставной поверхности суставного отростка лопатки, при этом уменьшается расстояние между плечевой головкой и акромиальным отростком лопатки, развиваются остеосклероз и кистовидные просветления костной ткани сочленяющихся поверхностей костей.
ОА акромиально-ключичного сустава наиболее часто обнаруживаются у людей пожилого возраста и могут быть причиной неясных болей в плече. Рентгенологические изменения характеризуются сужением суставной щели, уплотнением костной ткани в субхондральном отделе костей, формированием остеофитов на краях суставных поверхностей ключицы и акромиального отростка лопатки. Также могут выявляться гипертрофия костей, смещение книзу акромиального конца лопатки, костные пролиферации на верхнем крае акромиона, вовлечение в патологический процесс связок, окружающих акромиально-ключичный сустав.
Рентгенологическая диагностика асептического некроза (остеонекроза) плечевой головки
Остеонекроз в основном развивается в плечевой головке и является следствием различных заболеваний.
Наиболее частой причиной асептического некроза (АН) плечевой головки является аваскулярный некроз кости вследствие перелома в области анатомической шейки плечевой головки [4]. Перелом плечевой кости в этой зоне разрывает внутрикостные сосуды и сосуды капсулы плечевого сустава, которые питают плечевую головку, что и является причиной развития АН.
Остеонекроз в основном развивается в плечевой головке и является следствием различных заболеваний.
Наиболее частой причиной асептического некроза (АН) плечевой головки является аваскулярный некроз кости вследствие перелома в области анатомической шейки плечевой головки [4]. Перелом плечевой кости в этой зоне разрывает внутрикостные сосуды и сосуды капсулы плечевого сустава, которые питают плечевую головку, что и является причиной развития АН.
Другой причиной АН является терапия глюкокортикоидными гормонами (ГК), которые длительно и в больших дозах принимаются больными системной красной волчанкой, дерматомиозитом и некоторыми другими заболеваниями. Механизм развития АН на фоне приема ГК до настоящего времени остается до конца не изученным. При этом рассматриваются гипотезы, касающиеся взаимосвязи АН с васкулитом, характерным для многих ревматических заболеваний [5–7], а также с остеопорозом, сопровождающим хроническое воспаление и прием ГК, влекущим за собой микропереломы кости, что приводит к компрессии сосудов и нарушению микроциркуляции. Также обсуждается врожденная предрасположенность к развитию остеонекроза у этой группы больных. В отдельных случаях АН появляется рано, в самом начале приема ГК, хотя симптомы заболевания могут проявляться в более отдаленные периоды болезни. Патогенез АН на фоне приема ГК, по данным R.Ficat и J.Arect [8], объясняется повышенным содержанием свободных жирных кислот, которые тромбируют внутрикостные сосуды на фоне системного васкулита, связанного с основным заболеванием. Закупорка питающих сосудов поднимает внутрикостное давление в плечевой головке, приводит вначале к ишемии участка кости и в дальнейшем к АН плечевой головки.
Стадиями АН являются резорбция, секвестрация, репарация, склерозирование и ремоделирование плечевой головки.
В начальной стадии АН рентгенологические изменения в костной ткани могут отсутствовать, поэтому для ранней диагностики патологических изменений необходимо применение МРТ. При наличии в анамнезе факторов риска развития АН (например, травмы), своевременно выявленные симптомы АН способствуют более раннему началу проведения лечебных мероприятий, направленных на устранение причин, и выбору правильной тактики лечения больных.
В начальной стадии АН рентгенологические изменения в костной ткани могут отсутствовать, поэтому для ранней диагностики патологических изменений необходимо применение МРТ. При наличии в анамнезе факторов риска развития АН (например, травмы), своевременно выявленные симптомы АН способствуют более раннему началу проведения лечебных мероприятий, направленных на устранение причин, и выбору правильной тактики лечения больных.
Начальными рентгенологическими проявлениями АН плечевой головки на стадии резорбции костной ткани следует считать повышение рентгенопрозрачности и разрежение трабекулярной костной структуры в субхондральном отделе кости с формированием либо линейной зоны просветления костной ткани, идущей вдоль суставной поверхности плечевой головки, либо это могут быть участок кистовидного просветления костной ткани или множественные мелкие кисты, чередующиеся с небольшими зонами уплотнения костной ткани округлой или линейной формы, так же как и в первом случае, расположенными субхондрально. В этой стадии заболевания плечевая головка может сохранять свою округлую, шаровидную форму, четкие, ровные контуры суставной поверхности и нормальную ширину суставной щели.
В стадии секвестрации в зоне АН на рентгенограмме плечевого сустава четко визуализируются некротический участок кости и зона сохранившейся здоровой костной ткани. Участок некроза определяется в виде округлой, овальной или неправильной формы плотной тени. Она часто локализуется в центральном отделе плечевой головки. Очаг некроза может быть окружен линейной зоной просветления. В основании зоны некроза обнаруживается участок остеосклероза, являющийся компенсаторной реакцией кости, отграничивающей зону поражения от здоровой кости [9]. Суставная щель на этой стадии заболевания может быть расширена в наибольшей степени над областью некроза. Суставная поверхность плечевой головки теряет свои правильные округлые очертания, уплощается, плечевая головка в целом деформируется (рис. 5, 6).
В дальнейшем, по мере усиления рассасывания некротизированной костной ткани, начинают нарастать репаративные процессы со стороны здоровой костной ткани. Рентгенологические изменения этой стадии характеризуются появлением вторичного деформирующего артроза плечевого сустава в виде формирования остеофитов на краях суставных поверхностей плечевой головки и суставного отростка лопатки, сужением суставной щели на всем протяжении, нерастанием остеосклеротических изменений в плечевой головке, выраженных деформационных изменений костей, в отдельных случаях подвывиха плечевой кости кверху.
Стадии АН плечевой головки по своим рентгенологическим проявлениям схожи с изменениями, обнаруживаемыми при АН бедренной головки у больных с ревматическими заболеваниями. Рентгенологические стадии АН бедренных головок можно использовать при описании АН плечевых головок [10].
Компьютерная томография и МРТ
Стандартная компьютерная томография (КТ) или в комбинации с артрографией является одним из основных диагностических методов исследования для оценки мышечно-скелетной системы плечевого сустава. КТ является методом выбора при различных травматических повреждениях плечевого сустава, позволяет оценивать костные, хрящевые и мягкотканные постравматические изменения, определяет свободные тела в полости сустава M.Rafii и соавт. [11] сообщают о высокой точности (до 95%) в определении повреждений проксимального отдела плечевой кости, суставных поверхностей плечевой головки и суставного отростка лопатки. КТ также является уникальным методом диагностики при исследовании подвывихов, вывихов и для определения толщины манжеты ротаторов плечевой кости, что необходимо для решения относительно хирургического вмешательства на плечевом суставе.
Стандартная компьютерная томография (КТ) или в комбинации с артрографией является одним из основных диагностических методов исследования для оценки мышечно-скелетной системы плечевого сустава. КТ является методом выбора при различных травматических повреждениях плечевого сустава, позволяет оценивать костные, хрящевые и мягкотканные постравматические изменения, определяет свободные тела в полости сустава M.Rafii и соавт. [11] сообщают о высокой точности (до 95%) в определении повреждений проксимального отдела плечевой кости, суставных поверхностей плечевой головки и суставного отростка лопатки. КТ также является уникальным методом диагностики при исследовании подвывихов, вывихов и для определения толщины манжеты ротаторов плечевой кости, что необходимо для решения относительно хирургического вмешательства на плечевом суставе.
МРТ является уникальным, позволяющим полностью визуализировать все структуры сустава, методом исследования, и включает оценку костных тканей и костного мозга, суставного хряща, менисков, синовиальной оболочки сустава и внутрисуставной жидкости, внутрисуставных связок, жировой ткани, капсулы сустава, периартикулярных мышц и связок.
МРТ используется для исследования структуры периартикулярных мягких тканей, чтобы диагностировать частичный или полный разрыв манжеты ротаторов плечевого сустава, синовит, повреждения суставного хряща и хрящевой суставной губы лопатки, а также при подвывихах или вывихах плечевой головки [12, 13]. При РА МРТ является более чувствительным диагностическим методом, чем прямая рентгенография плечевого сустава, в определении изменений в мягких тканях и костных изменений в плечевой головке и суставном отростке лопатки.
Литература
1. Зулкарнеев Р.А. “Болезненное плечо”, плечелопаточный периартрит и синдром “плечо-кисть”. Казань: Казанский университет, 1979; 309 с.
2. Третьякова Г.А. Автореф. дисс. … канд. мед. наук. Л., 1967.
3. Resnick D. Radiology 1977; 110: 523.
4. Neer CS. In: Rockwoods C. and Green D. (eds). Fractures. Philadelphia, J.B.Lippincott Company, 1975.
5. Олюнин Ю.А. Ишемические некрозы костей. Ревматические болезни. Под ред. В.А.Насоновой, Н.В.Бунчука. М.: Медицина, 1997.
6. Klippel J, Dieppe P. Rheumatology 1997; 2: 6–8.
7. Stinberg M, Stinberg D. Osteonecrosis. Textbook of Rheumatology. 1993; P. 1628–50.
8. Ficat RP, Arlet J. Ischemia and Necrosis of the Bone. Baltimore, Williams and Wilkins, 1980.
9. Михайлова Н.М., Малова М.Н. Идиопатический асептический некроз головки бедренной кости у взрослых. М.: Медицина, 1982; 134 с.
10. Смирнов А.В. Consilium medicum 2003; 5 (8): 442–6.
11. Rafii M, Minkoff J, Bonano J et al. Am J Sport Med 1988; 16 (4): 352.
12. Zlatkin M, Reicher M, Kellerhouse L et al. J Comput Assist Tomogr 1988; 12 (6): 995.
13. Seeger L, Gold R, Bassett L. Radiology 1988; 168 (3): 696.
1. Зулкарнеев Р.А. “Болезненное плечо”, плечелопаточный периартрит и синдром “плечо-кисть”. Казань: Казанский университет, 1979; 309 с.
2. Третьякова Г.А. Автореф. дисс. … канд. мед. наук. Л., 1967.
3. Resnick D. Radiology 1977; 110: 523.
4. Neer CS. In: Rockwoods C. and Green D. (eds). Fractures. Philadelphia, J.B.Lippincott Company, 1975.
5. Олюнин Ю.А. Ишемические некрозы костей. Ревматические болезни. Под ред. В.А.Насоновой, Н.В.Бунчука. М.: Медицина, 1997.
6. Klippel J, Dieppe P. Rheumatology 1997; 2: 6–8.
7. Stinberg M, Stinberg D. Osteonecrosis. Textbook of Rheumatology. 1993; P. 1628–50.
8. Ficat RP, Arlet J. Ischemia and Necrosis of the Bone. Baltimore, Williams and Wilkins, 1980.
9. Михайлова Н.М., Малова М.Н. Идиопатический асептический некроз головки бедренной кости у взрослых. М.: Медицина, 1982; 134 с.
10. Смирнов А.В. Consilium medicum 2003; 5 (8): 442–6.
11. Rafii M, Minkoff J, Bonano J et al. Am J Sport Med 1988; 16 (4): 352.
12. Zlatkin M, Reicher M, Kellerhouse L et al. J Comput Assist Tomogr 1988; 12 (6): 995.
13. Seeger L, Gold R, Bassett L. Radiology 1988; 168 (3): 696.
Источник: http://www.consilium-medicum.com
Комментариев нет:
Отправить комментарий